I. Classification des troubles fonctionnels
1. DOULEURS DU COMPLEXE CHEVILLE-PIED
a. Douleurs nociceptives
- Douleurs antérieures
- Liste des structures potentiellement douloureuses
- Interfaces tibio-talienne et talo-calcanéennes
- Arthrose
- Cartilage de croissance du dôme talien avec blocage articulaire possible
- Faisceau antérieur d’un ligament collatéral
- Douleur aigue post-traumatique
- Dilacération ou rupture
- Interfaces tibio-talienne et talo-calcanéennes
- EM réflexe associé
- Coactivation des muscles des 3 loges de la jambe
- EM isolé du tibial antérieur avec apparition d’une douleur à la face dorso-interne du 1er rayon
- Réactions liquidiennes possibles
- Hydarthrose sur arthrose ou synovite suite à ostéochondrite du dôme talien
- Entorse bénigne du médio-pied
- Talalgies
- Liste des structures potentiellement douloureuses
- Tendon d’Achille
- Enthèse, corps ou jonction myo-tendineuse
- Nodule palpable dans le corps en cas d’atteinte chronique
- Inflammation de la gaine possible (crépitations)
- Cartilage de croissance calcanéen (Sever)
- Jeune sportif en croissance
- Souvent bilatéral avec marche sur la pointe des pieds
- Aponévrose plantaire
- Douleur et crissement région antéro-inférieure du calcaneum
- Épine calcanéenne si chronique
- Bourse pré-achilléenne
- Conflit avec chaussure
- Maladie de Haglund aggrave le conflit
- Peau rétro-achilléenne
- Formation d’une néo-bourse par échauffement répété
- EM réflexe associé
- Triceps sural essentiellement
- Réactions liquidiennes possibles
- Tuméfaction locale palpable en cas de Sever ou bursite
- Tendon d’Achille
- Liste des structures potentiellement douloureuses
- Liste des structures potentiellement douloureuses
- Douleurs latérales
- Liste des structures potentiellement douloureuses
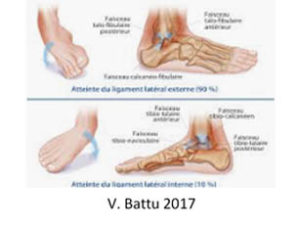
- Ligament collatéral latéral et/ou ligament « en haie »
- Douleur aigue post-traumatique du faisceau antérieur et/ou du faisceau moyen
- Traumatisme en varus équin
- Si ligament « en haie » atteint, douleur palpation du sinus du tarse.
- Tendons des muscles fibulaires
- Douleurs téno-périostées base du 5ème métatarsien, face plantaire du 1er cunéïforme et de la base du 1er métatarsien
- Douleur tendineuse rétro-malléolaire avec claquements répétés (rupture de la gaine des fibulaires)
- Ligament collatéral latéral et/ou ligament « en haie »
- EM réflexe associé
- Coactivation des loges de la jambe en cas d’entorse
- EM isolé des fibulaires
- Réactions liquidiennes possibles
- Hématome en cas de rupture ligamentaire
- Œdème en cas de dilacération partielle
- Liste des structures potentiellement douloureuses
- Douleurs médiales
- Liste des structures potentiellement douloureuses
- Ligament collatéral médial
- Douleur aigue suite à traumatisme en éversion, pied fixé au sol.
- Atteinte couche superficielle et/ou profonde
- Tendon du tibial postérieur
- Insertions douloureuses sur l’os naviculaire, les 3 cunéïformes et la base des 2ème,3èmeet 4ème métatarsiens
- Inflammation possible de sa gaine avec douleur rétro-malléolaire + crépitations
- Favorisé par pied plat et/ou en pronation
- Périoste de l’os naviculaire
- Tableau similaire à une enthésopathie du tibial postérieur
- Cartilage de croissance de l’os naviculaire (Kölher-Mouchet)
- Tableau similaire à une enthésopathie du tibial postérieur mais chez jeune sportif en croissance avec trouble statique du pied.
- Tendon du long fléchisseur de l’hallux et/ou fléchisseur des orteils
- Ligament collatéral médial
- EM réflexe associé
- Coactivation des loges de la jambe en cas d’entorse
- EM isolé du tibial postérieur ou des fléchisseurs des orteils.
- Réactions liquidiennes possibles
- Idem entorse LCL
- Tuméfaction en cas d’ostéochondromatose ou de périostite
- Liste des structures potentiellement douloureuses
b. Douleurs neurogènes projetées rapportées
- Liste des structures nerveuses potentiellement douloureuses
- Racines nerveuses L5 et/ou S1
- Cf. Rachis lombaire
- Nerf fibulaire commun au col fibulaire (cf. genou)
- Nerf tibial postérieur
- Douleur rétro-malléolaire interne qui diffuse vers la voute plantaire
- Nerf digital plantaire du 3ème espace inter-métatarsien
- Métatarsalgie de Morton déclenchée par la station debout et la marche prolongées
- Chaussures trop serrées ou à hauts talons
- Racines nerveuses L5 et/ou S1
- Douleur neurogène (score ≥4, questionnaire DN 4)
- Déficit sensitif léger et TM >3
c. Douleurs sine materia
- Évolution chronique
- Répercussions psychologiques associées
- Prise en charge pluridisciplinaire recommandée
II. Recommandations de bonne pratique
Placer un commentaire sur les infos à prendre à l’interrogatoire sur le TF et sur le profil du patient ( à mettre également pour le MS)
La mise en évidence de la structure douloureuse est souvent possible au niveau du membre inférieur. Elle nécessite de mettre sous contrainte les sources supposées de douleur
Il est nécessaire de tenir compte des qualités métrologiques (fiabilité) des tests utilisés
- Un test très sensible est bon pour exclure une pathologie (SeNex)
- Un test très spécifique est bon pour inclure une pathologie (SpéPin)
1. SYNDROME DE SURMENAGE
a. Examen clinique
- Tendons et bourses
- Palpation douloureuse de l’insertion, du corps ou de la jonction myo-aponévrotique
- Palpation en regard de la bourse
- Douleur à l’étirement du tendon en chaine fermée
- Douleur reproduite lors d’une contraction isométrique contrariée et/ou excentrique
- Cas particulier de la bandelette ilio-tibiale
- Test de Noble et de Renne (association des 2 augmente fiabilité)
- Aponévrose plantaire
- Point douloureux précis à la partie postéro-interne de la voute plantaire
- Crissement douloureux à la palpation de l’aponévrose
- Douleur augmentée en flexion dorsale forcée
- Cartilage de croissance
- Tuméfaction douloureuse palpable
- Le test de contraction en isométrie contrariée du muscle qui s’y insère, reproduit la douleur.
- Interface fémoro-patellaire externe ++
- Palpation de la facette externe
- Douleur antérieure en triple flexion
- Test du Rabot (compression axiale de la rotule + flexion active du genou)
- Poussée médio-latérale de la rotule en extension passive du genou (départ en flexion à 90°) pour mettre en évidence une sensibilité associée de l’aileron rotulien interne
- Ménisques du genou
- Palpation de l’interligne à la recherche d’une douleur exquise
- En regard du LCM ou en arrière pour le MI
- Possible sur toute l’interligne pour le ME
- Manœuvre combinant compression axiale, rotations et flexion-extension du genou, patient en DD (MacMurray) ou en DV (Grinding test)
- Limitation amplitude extension passive du genou sur bloc fémoral en cas de déchirure.
- Palpation de l’interligne à la recherche d’une douleur exquise
c. Examens para-cliniques
- Tendons et bourses
- Échographie (doppler) confirme et précise l’atteinte
- IRM si douleur non élucidée par l’échographie
- Radiographie montre les calcifications des enthèses
- Aponévrose plantaire
- Échographie en 1er lieu si besoin de confirmation du diagnostic
- Radiographie pour éliminer une fracture de fatigue du calcanéum ou si évolution atypique
- IRM si suspicion d’un rhumatisme inflammatoire
- Cartilage de croissance
- Radiographie si besoin de confirmation du diagnostic, montre la fragmentation cartilagineuse
- Radiographie pour DD de tumeur osseuse.
- Interfaces fémoro-patellaires
- Radiographie avec incidence fémoro-patellaire
- Ménisques du genou
- Arthrographie et arthroscanner
- IRM
2. SYNDROME TRAUMATIQUE
a. Examen clinique
-
- Cheville :
-
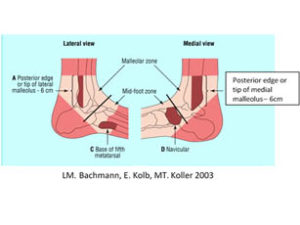
- Critères d’Ottawa de la cheville :
- Douleur exquise à la palpation de la partie postérieure de la malléole tibale et/ou fibulaire sur une hauteur de 6 cm.
- Douleur exquise à la palpation de l’os naviculaire et/ou de la base du 5ème métatarsien
- Incapacité de faire 4 pas après le traumatisme ou pendant la consultation
- Critères fiables surtout dans les 48h après le traumatisme
- Critères d’Ottawa de la cheville :
-
- Test du tiroir postéro-antérieur (et antéro-postérieur) pour éliminer une rupture du faisceau antérieur (et postérieur)
- Test de bâillement en varus (ou valgus) pour éliminer une rupture du faisceau moyen.
- Recherche d’une atteinte neuro-vasculaire associée, d’une rupture tendineuse
- Impotence fonctionnelle douloureuse à caractériser :
- Appui talonnier ou sur la pointe des pieds
- Boiterie d’esquive avec limitation de la flexion dorsale de cheville et/ou de l’appui sur l’avant ou l’arrière-pied.
- Douleur et impotence (abduction et adduction) post-traumatiques isolées au médio-pied ( entorse de Chopart)
- Déchirure musculaire :
- Douleur brutale à l’occasion d’un geste sportif
- Hématome possible, encoche palpable, EM réflexe du muscle
- Évaluation du grade (élongation, claquage, rupture complète) en fonction des signes cliniques.
b. Examens paracliniques
- Cheville
- Radiographies en fonction des critères d’Ottawa
- Clichés de la cheville face et oblique interne
- Clichés du pied en charge face, profil et ¾ déroulé du pied
- Clichés dynamiques de la cheville en varus ou en tiroir antérieur passif montrant un diastasis en cas de rupture ligamentaire
- Échographie pour préciser la nature de la réaction liquidienne
- Radiographies en fonction des critères d’Ottawa
- Déchirure musculaire
- Échographie pour préciser le stade de gravité
2. SYNDROMES INFLAMMATOIRES
- Examen clinique
- Cheville
- Cheville « patate » à l’examen visuel
- Œdème ou hématome visible
- Cheville
- Examens para-cliniques
- CRP, VS
- HLA B27 en cas de talalgie bilatérale
- Radiographies des articulations pour préciser le caractère inflammatoire de l’atteinte et les lésions
- Échographie (voire IRM) en cas de suspicion de synovite aigue
- Scanner en cas de suspicion d’arthrite microcristalline
- Scintigraphie en cas de suspicion de lésion osseuse
- Écho-doppler veineux ou artériel si suspicion inflammation paroi
3. SYNDROMES INFECTIEUX
- CRP, VS, NFS
- Ponction de liquide articulaire pour analyse
- Radiographies
4. SYNDROMES DÉGÉNÉRATIFS
a. Examen clinique (du sujet de +50 ans)
- Coxarthrose
- Couverture artificielle de la TF en position debout
- Démarche salutante ou dandinante
- Palpation douloureuse du pli de l’aine
- Limitation douloureuse de l’amplitude de flexion et rotation interne coxo-fémorale en chaine ouverte.
- Déviation fémorale possible si déformation importante de la TF et/ou du cotyle
- Douleur au test de compression de l’interligne
- Gonarthrose FT et FP
- Genu flessum possible
- Palpation douloureuse d’un compartiment fémoro-tibiale avec déformation possible de l’interligne
- Palpation douloureuse des facettes postéro-interne et postéro-externe de la rotule + signe du rabot dans le plan frontal
- Craquements en flexion-extension et/ou pseudo-blocage en flexion du genou
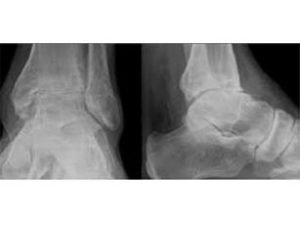
- Arthrose tibio-talienne et/ou talo-calcanéenne
- Palpation douloureuse des interlignes
- Limitation douloureuse des amplitudes de flexion-extension, inversion-éversion en chaine fermée.
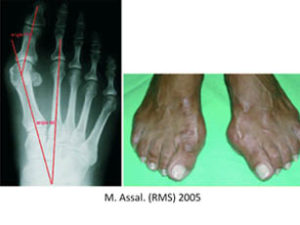
- Arthrose de Lisfranc et hallux valgus
- Douleur en position debout et à la marche
- Apparition d’une bosse visible au niveau de l’interligne de tarso-métatarsienne (« tarse bossu »)
b. Examens paracliniques
- Arthrose tibio-talienne
- Radiographies cheville de face et en oblique médiale
- Arthrose tarso-métatarsienne
- Clichés de face, profil et ¾ déroulé du pied (en charge)
5. SYNDROMES MÉTABOLIQUES
a. Examen clinique (en phase froide de rétraction capsulaire)
- Cheville-pied
- Limitation amplitude de flexion dorsale et/ou plantaire
- Troubles trophiques
b. Examens paracliniques
- Algodystrophie
- Examen biologique normal
- Radiographies
- Signes décalés dans le temps par rapport aux signes cliniques
- Déminéralisation mouchetée régionale avec respect de l’interligne articulaire
- IRM est l’examen de référence
- Hyperfixation loco-régionale à la scintigraphie
- Radiographies pour recherche ostéonécrose
- Échographie en cas de douleurs pelviennes
6. SYNDROMES TUMORAUX
- Radiographies, IRM ou scanner pour recherche d’une tumeur osseuse
- IRM pelvienne pour tumeur uro-génitale
- VS et électrophorèse des protéines sanguines
- Biopsie osseuse ou viscérale
7. SYNDROMES DYSMORPHIQUES ET POSTURAUX
a. Examen clinique visuel
- Cheville-pied
- Pronation ou supination calcanéenne
- Pieds plats ou creux (usure des chaussures)
- Effondrement de la voute plantaire chez la personne âgée
- Hallux valgus
-
- Hallux rigidus
- Doigts de pieds en griffe
- Raideur anormale de la cheville ou du pied doit faire suspecter synostose (1à 2% de la population)
b.Examens paracliniques
- Cheville-pied
- Troubles statiques du pied (plat-creux)
- Radiographies de face et de profil en charge
- Troubles statiques de l’avant-pied (hallux valgus)
- Cliché du pied en charge de face stricte
- Synostoses talo-calcanéennes et calcanéo-naviculaires
- Troubles statiques du pied (plat-creux)
8. SYNDROMES NEUROLOGIQUES
a. Examen clinique
- Cheville-pied
- Nerf tibial postérieur dans le canal tarsien postérieur
- Tinel sur le canal tarsien postérieur
- Aggravation des douleurs en éversion forcée du pied
- Troubles sensitifs sur toute la face plantaire
- Nerf digital plantaire du 3ème espace inter-métatarsien
- Test de la sonnette
- Manœuvre de Mulder
- Extension forcée des orteils
- Nerf fibulaire superficiel au 1/3 distal de la fibula
- Compression à la face antéro-externe du 1/3 distal de la jambe
- Nerf fibulaire profond sous le retinaculum des extenseurs
- Tinel sur la base du 1er métatarsien
- Compression au bord inférieur du retinaculum des extenseurs
- Flexion plantaire forcée
- Nerf plantaire médial et/ou latéral
- Pression digitale à la partie antérieure du calcaneum
- Pression digitale à 1 travers de doigts en-dessous et 3 travers de doigts en avant de la malléole tibiale.
- Troubles sensitifs à la face plantaire épargnant la zone du talon.
- Nerf tibial postérieur dans le canal tarsien postérieur
b. Examens para-cliniques
-
- EMG
III. Conseils et orientations thérapeutiques possibles
1. DOULEURS
a. Douleur nociceptive
- Médecin
- Antalgiques dont le pallier dépend de l’intensité
- Éventuellement AINS per-os (sauf pour tendinopathie)
- Crème anti-inflammatoire
- Infiltration locale de corticoïdes (ex : ténosynovite)
- Mésothérapie
- Bloc anesthésique
- Immobilisation, orthèse
- Chirurgie en dernier recours
- Kinésithérapeute
- Physiothérapie antalgique, électrothérapie, ondes électromagnétiques, ultrasons, thermothérapie.
- MTP et étirements pour les tendinopathies
- Strapping genou ou cheville
- Autonomie :
- Repos sportif, limitation du geste délétère
- Glaçage
- Auto-massage et étirement
b. Douleur neurogène sur syndrome canalaire
- Médecin
- Antalgiques pallier 2/3 et AINS/corticoïdes
- Dispositif TENS
- Orthèse
- Infiltration de corticoïde
- Chirurgie libératrice, neuro-modulation électrique ou chimique
- Hypnothérapie ericksonienne
c. Douleurs chroniques
- Médecin
- Antalgiques
- En cas de sensibilisation neurocentrale :
- Antiépileptique, anesthésiques
- Antidépresseurs, analgésiques
- En cas de douleurs mémorisées
- Antidépresseurs, anxiolytiques
- Éducation thérapeutique
- Médecin du travail
- Aménagement de l’environnement professionnel (ergonomie du poste, changement de poste, …)
- Kinésithérapeute
- Physiothérapie antalgique
- Rééducation gestuelle
- Psychothérapeute, sophrologue
- Hypnothérapie (ericksonienne de préférence)
- Thérapies psycho-corporelles (yoga, sophrologie, méditation, …)
2. ENRAIDISSEMENT MUSCULAIRE
a. Réflexe
- Médecin
- Myorelaxants
- Anxiolytiques à dose rhumatologique
- Toxine botulique type A
- Mésothérapie
- Crème décontracturante
- Kinésithérapeute
- Physiothérapie décontracturante
- Massothérapie
b. Intégré
- Médecin
- Myorelaxants
- Anxiolytiques à dose rhumatologique
- Toxine botulique type A
- Mésothérapie
- Kinésithérapeute
- Physiothérapie décontracturante
3. REACTION LIQUIDIENNE
- Médecin
- AINS ou corticoïdes
- Infiltration de corticoïdes
- Ponction articulaire
- Kinésithérapeute
- Drainage
- Autonomie :
- Protocole RICE ou GREC en cas d’entorse de la cheville ou du genou