I. Classification des troubles fonctionnels
Diagnostics d’opportunité
1. GÉNÉRALITÉS
- Diagnostic d’opportunité = ensemble des syndromes pour lesquels la prise en charge ostéopathique est considérée comme exclue ou non indiquée
- si prise en charge ostéopathique exclue => orientation du patient vers le médecin traitant ou vers les urgences
- si prise en charge ostéopathique non indiquée => orientation vers un autre praticien de santé (voir par ailleurs)
- Syndrome = association de signes (révélés par le praticien) ou symptômes (énoncés par le patient) caractérisant un état jugé pathologique ou dysfonctionnel
- Le paragraphe suivant est focalisé sur les syndromes locorégionaux
2. SYNDROMES TRAUMATIQUES
- Lombalgie ou douleur pelvienne post-traumatique
- traumatisme violent ou bénin en contexte de déminéralisation osseuse
- impotence fonctionnelle majeure
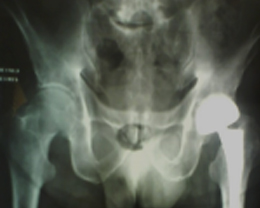
- Douleur post-traumatique de la hanche
- impotence fonctionnelle majeure
- Douleur coccygienne post-traumatique
- douleur à la position assise et/ou à la défécation
3. SYNDROMES INFLAMMATOIRES
- Syndromes articulaires locaux
- douleurs lombo-pelviennes diurnes et nocturnes
- réveil matinal précoce
- raideur matinale
- inflammation axiale diffuse
- orteil(s) « en saucisse »
- fessalgie à bascule
- Syndromes articulaires diffus
- douleurs diurnes et nocturnes
- hanche hyperalgique et inflammatoire
- atteinte inflammatoire d’autres articulations
- iritis possible
- Syndromes uro-génitaux
- douleurs lombo-pelviennes diurnes et nocturnes
- fébricule
- nausées et/ou vomissements
- retard de règles, métrorragies ou leucorrhées foncées
- troubles mictionnels
- dyspareunies
- ATCD de curetage ou post-partum
- douleurs projetées référées d’origine viscérale (tractus urinaire ou génital)
4. SYNDROMES INFECTIEUX
- Douleurs diurnes et nocturnes, lombalgie hyperalgique et inflammatoire, fièvre tenace, amaigrissement
- Algies pelviennes, fièvre, nausée et/ou vomissements, leucorrhées foncées, troubles mictionnels, dyspareunies
- Hanche hyperalgique diurne et nocturne, fièvre
5. SYNDROMES DÉGÉNÉRATIFS
- Dégénérescence arthrosique
- sujet âgé ou sportif de haut niveau (marathonien)
- douleur inguinale et/ou fessière
- démarche « salutante » ou « dandinante »
- impotence fonctionnelle en flexion-rotation interne de hanche
- flessum de hanche en décubitus dorsal
- rotation interne limitée dès 10 à 20° (test de la clé)
- Douleurs sur prothèse de hanche
6. SYNDROMES DYSMORPHIQUES ET POSTURAUX
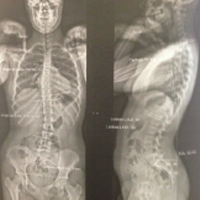
- Scoliose lombaire d’évolution rapide
- Epiphysose de croissance (maladie de Scheuermann)
- poussée de croissance
- sport à risque (impacts, course)
- morphotype longiligne
- douleurs à l’effort et parfois au repos
- coxalgies et boiteries possible
- Tableau clinique spécifique
- trisomie 21
- douleur de hanche voire cuisse
- obésité
- hypogonadisme
7. SYNDROMES MÉTABOLIQUES
- Douleurs lombo-pelviennes de la femme enceinte
- douleurs aiguës d’apparition brutale au dernier trimestre de grossesse
- saignements éventuels
- Autres syndromes
- douleurs mécaniques inguinales et/ou fessière
- boiterie de hanche sur ATCD traumatique ou barotraumatique
- douleurs de la hanche avec raideur douloureuse irréductible
- corticothérapie
- alcoolisme
- dyslipidémie
8. SYNDROMES TUMORAUX
- Syndromes osseux
- lombalgie ou douleur de hanche diurne et nocturne
- AEG
- amaigrissement
- ATCD de cancer primaire
- Syndromes uro-génitaux
- algies pelviennes
- AEG
- Leucorrhées foncées
- métrorragies en période d’activité génitale
- méno-métrorragies
- saignements pendant les rapports sexuels
9. SYNDROMES NEUROLOGIQUES
- Syndrome de la queue de cheval
- lombalgie avec signes neurologiques centraux (déficit moteur, incontinence, dysesthésies erratiques, périmètre de marche très réduit… etc)
- Lombalgie avec mono-ou-poly-radiculalgie
- syndrome déficitaire d’apparition soudaine
- poly-radiculalgie
- radiculalgie hyperalgique
- boiterie de Trendelenbourg
II. Choix des outils thérapeutiques ostéopathiques
1. RECOMMANDATIONS GÉNÉRALES ET STRATÉGIE THÉRAPEUTIQUE OSTÉOPATHIQUE
a. Techniques de premier choix
- Manipulations articulaires :
- premier choix car agissent rapidement sur plusieurs variables du trouble fonctionnel en même temps (principalement sur la douleur et l’EM)
- choix de l’acte en fonction des capacités positionnelles du patient (surtout en aigu)
- En l’absence de possibilité de manipulation avec cavitation
- technique de manipulation mécaniquement assistée (ex : technique drop avec coussin d’évitement) de la charnière lombo-sacrée
- technique de mobilisation articulaire lombo-sacrée et, le cas échéant, coxo-fémorale
- techniques musculo-aponévrotiques contre la douleur locale et l’enraidissement musculaire (pression-inhibition et/ou techniques neuromusculaires)
b. Respect obligatoire
- Respect des recommandations de bonne pratique
- respect du rapport bénéfice/risque de la technique
- respect des limitations d’intervention règlementaires
- mise en œuvre de la stratégie d’intervention conformément aux références professionnelles
- demande d’examen complémentaire en cas de suspicion de DR
- pas de manipulation si douleur lors de la mise en position et/ou lors de la pré-charge (absence de voie de passage)
- placement du patient et sens de poussée choisis dans le respect de la non douleur
- pas de manipulation en cas de réactions adverses suite à de précédentes manipulations
- Respect du consentement libre et éclairé du patient
- Respect du niveau technique du praticien et du matériel à disposition
2. PRÉSENTATION DES TECHNIQUES POSSIBLES EN FONCTION DES VARIABLES DU TROUBLE FONCTIONNEL
a. En fonction de la douleur
- En cas de lombalgie
- techniques de manipulation avec mise en position en 3D : poussée lordosante ou délordosante ; décubitus dorsal, position assise, décubitus latéral (interface articulaire à manipuler sur la table ou loin de la table)
- techniques appliquées à la région lombo-sacrée ou à la région thoraco-lombaire en fonction de la source nociceptive
- technique mécaniquement assistée (« drop ») en décubitus ventral (blocs d’élévation sous les EIAS ou sous les trochanters) avec prise de contact et appui sur la CLS
- En cas de douleur référée ou rapportée d’origine lombaire
- manipulation appliquée sur l’UFR correspondante
- En cas de douleur de hanche
- pression-inhibition sur les structures myofasciales (psoas, pelvi-trochantériens, corps musculaire et/ou tendon des fessiers, insertions ischiatiques, …etc)
- mobilisation coxo-fémorale en décubitus dorsal
b. En fonction de l’enraidissement musculaire
- En cas d’EM des autochtones superficiels thoraco-lombaires
- manipulation de la CTL
- techniques de « décordage » appliquées à la région thoraco-lombaire
- techniques de pression-inhibition
- En cas d’EM des autochtones profonds
- manipulation locale sur l’UFR correspondante
- mobilisation de la charnière lombo-sacrée patient debout
- En cas d’EM des fessiers superficiels/profonds
- manipulation vertébrale selon distribution métamérique
- mobilisation coxo-fémorale en décubitus dorsal
- pression-inhibition avec ou sans étirement du muscle
c. En fonction de l’excès liquidien
- Aucune technique directe n’est référencée pour l’amélioration de l’excès liquidiens
- Pas de technique ostéopathique efficace sur ce paramètre (orientation nécessaire si aucune voie de passage)
III. Accompagnement et suivi
1. SUIVI PATIENT
- Respect des obligations réglementaires et adaptation du projet d’intervention
- Suivi en fonction du résultat du traitement sur les variables du trouble fonctionnel
- En fonction de l’ancienneté des symptômes :
- en aigu : de 3 jours à 1 semaine ; consultation en fonction de l’évolution des douleurs ; si pas de résultat, évaluation médicale
- en subaigu : suivi du patient à 1 semaine puis 1 mois par téléphone ou en consultation
- en chronique : surveillance sur le long terme (1 à 2 semaine(s), 1 mois, 3 mois)
- En fonction de l’intensité des douleurs :
- si douleur légère à modérée, 1 seule séance d’ostéopathie peut suffire
- si douleur forte à très forte, 1 à 3 séances peuvent s’avérer nécessaires (séances rapprochées pour suivre au plus près l’évolution du patient et être réactif en cas de besoin)
- sa 1ère séance consiste en une détente des couches musculaires superficielles + mobilisations/pression-inhibition locale + orientation pour traitement antalgique si besoin
- 2ème séance à J + 4 : détente des couches musculaires superficielles + manipulation locale ou au plus proche de la zone douloureuse en fonction des voies de passage
- 3ème séance, si nécessaire, à J+ 7 après la 2ème : manipulation locale
- si la douleur est telle qu’aucune voie de passage n’est permise, la séance doit être menée après traitement antalgique et/ou anti-inflammatoire (délai de 4 jours minimum)
- En fonction du type de douleurs :
- nociceptive : traitement et suivi en fonction de l’ancienneté et de l’intensité des douleurs
- neurogène : traitement manuel et médical concomitants ; suivi de l’évolution de la douleur neuropathique car risque fort de chronicisation
- centralisée : actes efficaces à court terme mais orientation nécessaire dans l’offre de soins en fonction des facteurs de risque mis en évidence
a. Conseils
- Maintien des activités mais en adaptant les gestes et postures et en limitant le port de charge durant la phase douloureuse
- Alternance régulière entre les postures assise et debout
- Respect des grands aplombs dans les trois plans de l’espace
- Limiter le travail en torsion du tronc
- Respect des synergies articulaires et musculaires durant le port de charges
- Favoriser la détente musculaire, application locale de chaleur, étirements, massages ou auto-massages, … etc
IV. Conditions de prise en charge préventive
1. FACTEURS DE RISQUE MORPHOLOGIQUES
a. Sources de renseignement
- Interrogatoire (ATCD traumatiques)
- Examen visuel aux fils à plombs
- Bilan radiologique
b. Facteurs de risque
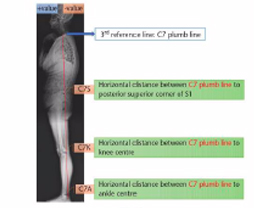
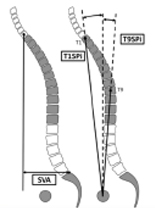
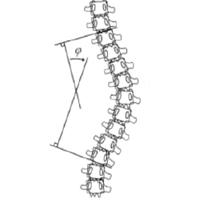
- Porte-à-faux C7 par rapport à S1 dans le plan sagittal (C7 Plumb Line, distance SVA)
- Porte-à-faux C7 par rapport à S1 dans le plan frontal
- Non-concordance des courbures thoracique et lombaire
- Inégalité de longueur des membres inférieurs
- défaut de parallélisme entre crête iliaque et grand trochanter
- mesure au mètre-ruban en décubitus dorsal
- asymétrie pelvienne (défaut de parallélisme entre crête iliaque et EIPS)
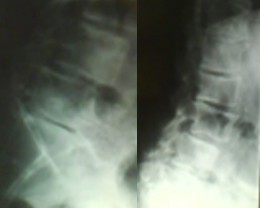
- scoliose lombaire
- angle de Cobb radiologique > 10°
- gibbosité lombaire
- ceintures non alignées dans le plan horizontal
Vrtovec et al ; Eur J Spine,
- paramètres lombo-pelviens (PS, VP, IP, angle de lordose) largement en dehors des valeurs standards
- notamment IP en dehors de la fourchette 35° < IP < 85°
- dysplasies de hanche
2. FACTEURS DE RISQUE MUSCULO-APONÉVROTIQUES
a. Sources de renseignement
- Interrogatoire
- âge
- niveau d’activité physique
- ATCD
- contraintes gestuelles et posturales au travail
- Bilan des ressources musculaires
- souplesse
- endurance musculaire
- force
b. Facteurs de risque
- Age
- Sarcopénie
- involution graisseuse des fibres musculaires
- touche surtout les deux types de fibres mais surtout le type II
- Faible niveau d’activité physique
- inactivité physique provoque atrophie des fibres de type 1
- Contraintes gestuelles et posturales au travail
- Lombalgie chronique ou atcd récent de lumbago hyperalgique
- Déshydratation
- Manque de souplesse des aponévroses thoraco-lombaires et/ou membres inférieurs
- Manque d’endurance des muscles extenseurs et/ou fléchisseurs du tronc
- Manque d’endurance des muscles stabilisateurs des articulations coxo-fémorales
- Faiblesse musculaire localisée ou diffuse
- générant une dysbalance musculaire entre les groupes stabilisateurs et mobilisateurs
3. FACTEURS PSYCHO-PHYSIOLOGIQUES
a. Sources de renseignement
- Interrogatoire
- Tests spécifiques
b. Facteurs de risque
- Déficience des répertoires moteurs
- Altération du sens du positionnement du tronc
4. FACTEURS PSYCHOLOGIQUES
a. Sources de renseignement
- Questionnaires psychométriques
- Évaluation psychologique
b. Facteurs de risque
- Stress chronique
- Troubles du comportement
- kinésiophobie
- catastrophisme
5. FACTEURS DE RISQUE ENVIRONNEMENTAUX
a. Source de renseignement
- Interrogatoire
b. Facteurs de risque
- Biomécaniques
- ergonomie du poste de travail
- travail bras au-dessus de la tête
- position assise prolongée
- port de charges
- Ambiance physiques (sonore, visuelle, thermique, …)
- Psycho-sociaux
- organisation et cadence de travail
- relations avec collègues, avec la hiérarchie
- Autres
- troubles fonctionnels gastro-intestinaux
V. Conseils et orientations en fonction des facteurs de risque
1. FACTEURS DE RISQUE MORPHOLOGIQUES
- Kinésithérapeute ou coach sportif
- éducation posturale
- renforcement musculaire (pour action sur les paramètres positionnels par les muscles stabilisateurs)
- Podologue
- semelles sur ILMI (semelles orthopédiques dans la plupart des cas)
- semelles sur non concordance des courbures dans le plan sagittal (semelles proprioceptives)
- Chirurgien orthopédiste ou médecin rééducateur
- orthèses / corsets
2. FACTEURS DE RISQUE MUSCULO-APONÉVROTIQUES
a. Souplesse des muscles thoraco-lombaires et des membres inférieurs
- Kinésithérapeute
- mobilisations, étirements
- méthode Mézières
- Coach sportif
- programme d’assouplissement
- cours de gym douce
- Autonomie
- stretching, yoga, taï chi
b. Endurance et/ou force musculaire
- Kinésithérapeute
- renforcement musculaire (muscles stabilisateurs ++)
- Coach sportif
- programmes de renforcement musculaire, musculation
- gainage, Pilates
- Autonomie
- musculation au poids de corps
- gainage
3. FACTEURS PSYCHO-PHYSIOLOGIQUES*
- Kinésithérapeute
- (ré-)éducation proprioceptive
- travail des répertoires moteurs
- Autonomie
- travail des représentations corporelles en réalité virtuelle ou augmentée
4. FACTEURS PSYCHOLOGIQUES
- Psychologue
- thérapie cognitive et comportementale
- Sophrologue, hypnothérapeute
- amélioration des douleurs centralisées
- travail du comportement face aux douleurs chroniques
5. FACTEURS DE RISQUE ENVIRONNEMENTAUX
- Ergonome du lieu de travail, médecin du travail, expert des gestes et postures
VI. Accompagnement et suivi
- Suivi à moyen terme (2 mois) et long terme (6 mois) des patients douloureux chroniques
- évolution des douleurs et des comportements face à celles-ci
- évaluation des ressources individuelles.
- communication avec le ou les professionnels susceptibles d’agir sur ces variables
- Conseils et auto-exercices visant l’amélioration des ressources musculo-squelettiques en fonction de la motivation et de l’autonomie du patient